| Справочник педиатра | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Часть II ГЛАВА 24. ОТРАВЛЕНИЯ
У ДЕТЕЙ, ЭТАПЫ ОКАЗАНИЯ МЕДИЦИНСКОЙ ПОМОЩИ | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
По данным ВОЗ, количество острых и хронических отравлений у детей в экономически развитых странах увеличивается из года в год. В нашей стране за последние 5 лет количество отравлений у детей удвоилось (ежегодный прирост 3�15 %) и в 1988 г. составило около 80 000, т. е. I случай на 1000 детей. Для сельской местности эти данные уменьшаются до 0,3�0,4 на 1000 детей, в Москве этот показатель равен 2,5�3 на 1000. Наиболее подвержены отравлению дети до 3 лет, на этот возраст приходится более 50 % всех экзогенных интоксикаций; более 26 % составляют дети школьного возраста, преимущественно старше 13 лет. Среди нозологических форм более 80 % составляют отравления веществами, основными среди которых являются сердечно-сосудистые препараты, преимущественно клофелин, транквилизаторы и нейролептики, се-дативные и снотворные, в том числе производные барбитуровой кислоты. Далее идут отравления сельскохозяйственными, промышленными и растительными ядами, препаратами бытовой химии, алкоголем, нефтепродуктами, солями тяжелых металлов. Среди детей старшего возраста значительное место занимают преднамеренные отравления, в том числе алкоголем и наркотиками, токсикомания, реакция имитации. Одной из причин отравления у школьников являются суицидальная и парасуицидальная установки. Общая летальность среди детей с острыми отравлениями составляет 1,1 % и в значительной степени зависит от возраста детей (в группе до 1 года она превышает 3 %) и токсичности химических веществ, вызвавших отравление (при интоксикации дертилом � 19 %, бледной поганкой � 16 %, препаратом железа ферроцироном � 3,6 %, амитриптилином � 3,4 %, уксусной эссенцией � 1,2 %). Особенно высок процент летальности при отравлении высокотоксичными и редко встречающимися ядами в детской токсикологической практике, например, анилином (8 %). Острое отравление у детей всегда требует экстренной медицинской помощи. Исход заболевания и эффективность лечения токсикологических больных во многом зависят от своевременно начатой терапии, ее объема и строгой преемственности на различных этапах применения детоксикационной и симптоматической терапии. Догоспитальный этап. Помощь больному начинают оказывать при первом обращении родителей за помощью к врачу. Если разговор происходит по телефону (в большинстве случаев вызов поступает на пункт скорой или неотложной помощи), то врач обязан внимательно выслушать родителей, успокоить и объяснить им, через какое время прибудет врачебная бригада и какую помощь ребенку могут оказать родители. Общие положения: уложить больного в постель. Ребенка без сознания, с явлениями угнетения или возбуждения центральной нервной системы фиксировать, пеленая детей ясельного и грудного возраста, фиксируя конечности у детей старшего возраста. Во избежание аспирации придать больному горизонтальное положение, голову повернуть на бок и удерживать в таком положении. Если произошла рвота, необходимо пальцем, используя простынь, пеленку или другую ткань, очистить рот от пищевых масс. Наблюдение за больными должно быть постоянным. При отравлении через рот: детям старшего возраста в сознании, контактным рекомендовать прием теплой питьевой воды 1�1,5 стакана с последующей рвотой, повторить так 3�4 раза, последнюю порцию ввести с активированным углем (5 таблеток). Детям младшего возраста при сохраненном акте глотания для уменьшения концентрации токсического вещества в желудке дать выпить воды с растворенным активированным углем (3 таблетки). При отравлении кислотами или щелочами рекомендовать повторный прием внутрь растительного масла: детям до 3 лет � чайную ложку, до 7 лет � десертную, старше 7 лет � столовую. Новорожденного надо попытаться покормить, дать несколько глотков теплого чая средней крепости или ввести его пипеткой каплями через нос, При отравлении через кожу: снять загрязненную химическим веществом одежду. Теплым мыльным раствором обмыть загрязненные участки тела. При отравлении через дыхательные пути: удалить больного из зараженной территории или хорошо проветрить помещение. Снять зараженную одежду (при отравлении аэрозолями, порошком и пылеобразным веществом) и обмыть тело ребенка теплой водой. При отравлении через прямую кишку: очистительная клизма с введением в ампулу прямой кишки в конце манипуляции раствора активированного угля, а при (правлении ядами прижигающего действия � растительного масла. При отравлении через слизистые оболочки глаз промывание глаз производится теплой питьевой водой из резиновой груши, шприца, при повреждении слизистой оболочки и боли применяется слабый раствор теплого чая. При попадании ядовитого вещества на слизистые оболочки рта или носоглотки производят полоскание и промывание носа, детям младшего возраста протирают слизистые оболочки ватным или марлевым тампоном, смоченным теплой водой. Первая медицинская помощь (доврачебная). Оказывается средним медицинским персоналом и начинается с диагностики, которая основывается на так называемой токсикологической триаде: токсикологическая обстановка, токсикологический анамнез, клиника отравления. Токсикологическая обстановка � ознакомление с условиями, в которых произошло отравление. Оценивают посторонние запахи, загрязненные участки детского и постельного белья, подозрительные материалы, упаковку, посуду. Токсикологический анамнез � задаваемые вопросы должны быть лаконичны и конкретны: чем и когда произошло отравление, когда и где, как развивалось заболевание, была ли оказана помощь и какая, были ли у старших детей соучастники и где могут находиться, форма яда, количество и пути его поступления. Клиническая картина отравления. Для отравления атропином характерны расширение зрачков, сухость кожи и слизистых оболочек, гиперемия с углублением интоксикации, нарушение сознания, психомоторное возбуждение, галлюцинации; для отравления фосфорорганическими соединениями (ФОС) � сужение зрачков, гиперсаливация и бронхорея, брадикардия, миофибрилляция; отравление вероналом характеризуется каталепсией, галоперидолом � кривошеей и гипертермией, амитриптилином � агрессивностью, клофелином � брадикардией и брадипноэ, гипотермией, гипотензией. Распознаванию яда могут способствовать следующие сведения: � характерный запах при отравлении керосином, бензином, алкоголем, ацетоном, дихлорэтаном; � ожог кожи и слизистой оболочки рта при отравлении кислотами, щелочами, негашеной известью, перманганатом калия, йодом; � цианоз при отравлении анилином, нитробензолом, селитрой, нитритом натрия; � кожные петехиальные кровоизлияния при отравлении гепарином, фенилином, бензолом, ксилолом, салицилатами; � гематурия при отравлении уксусной кислотой, бертолетовой солью, йодом, салицилатами; � судороги при отравлении адреналином, гидрохлоридом, аминазином, их аналогами, анальгином, бутадионом, сердечными гликозидами, стрихнином, нитратом; � широкие зрачки при отравлении атропина сульфатом, беленой, белладонной, триоксазином; � узкие зрачки при отравлении аминазином, барбитуратами, пилокарпином, кодеином; � потливость при отравлении салицилатами, пилокарпином; � повышение температуры тела при отравлении антибиотиками, салицилатами, сульфаниламидами, атропина сульфатом, галоперидолом; � изменение цвета слизистых оболочек при отравлении красками, перманганатом калия, йодом, солями тяжелых металлов; � бронхорея, гиперсаливация при отравлении ФОС � гиперемия кожи при отравлении производными раувольфии; � сухость слизистых оболочек и кожи при отравлении атропина сульфатом, аэроном; � боли в животе при отравлении фосфорорганическими соединениями, солями тяжелых металлов, прижигающими ядами; � нарушение дыхания при отравлении атропина сульфатом, клофелином, ФОС; � изменение цвета испражнений при отравлении солями тяжелых металлов, ФОС; � кататонический ступор при отравлении френолоном, трифтазином, галоперидолом. После установления диагноза выполняют общие назначения, рекомендуемые для домедицинского этапа, и дополнительно к ним проводят симптоматическое лечение тяжелого контингента больных, соблюдая принципы синдромальной коррекции. Промывание желудка проводится во всех случаях приема токсических веществ ребенком через рот сразу после отравления или, по возможности, в наиболее ранние сроки в положении сидя, детям с нарушением сознания и первых 3 лет жизни � в горизонтальном положении. Предварительно детей фиксируют пеленками или удерживают с посторонней помощью. Предпочтительно использовать внутриносовое введение катетера или зонда, фиксируя его лейкопластырем к верхней губе и коже виска. Диаметр зонда или катетера зависит от возраста: новорожденные � 3 мм, первые 3 мес � 4 мм, от 4 мес до 1 года � 6 мм, 1�4 года � 10 мм, 5�6 лет � 12 мм, 9� 14 лет � 15 мм. Подобрать необходимый диаметр зонда можно по диаметру наружного носового входа. Зонд вводят на глубину: новорожденным � 20 см, 1� 3 мес � 25 см, 4 мес � 1 год � 28 см, 1� 4 года � 30 см, 5�8 лет � 35 см, 9�14 лет � 40�50 см. Оптимальное положение зонда определяется свободным выделением желудочного содержимого. Зонд оставляют в желудке на весь острый период отравления для повторного промывания. Промывание осуществляется кипяченой водой определенной температуры в зависимости от температуры окружающей среды, температуры тела ребенка, наличия ожога пищевода и желудка, желудочного кровотечения. При гипо- или гипертермии температура воды используется для коррекции температурных нарушений. При желудочном кровотечении температура воды 16�18 аС, во всех остальных случаях она должна быть комфортной и соответствовать температуре тела ребенка. Это условие тщательно соблюдается у детей первого года. Таблица 29 Объем жидкости для одномоментного введения
в желудок, мл
Можно пользоваться и другим
расчетом: новорожденному вводят 5 мл/кг, 1 мес � 8 мл/кг, 2�6 мес � 12
мл/кг, 7�9 мес � 15 мл/кг, 10 мес � 1 год � 20 мл/кг, 2 года � 6 лет �
16 мл/кг, 7�14 лет � 14 мл/кг (табл. 29). Промывание производится 2�5-кратным
введением разовой дозы. Строго контролируется объем каждого выведения.
Первая пробная порция воды составляет Vs общего разового объема, последующая
порция определяется объемом выделяемого желудочного содержимого, но не
более разовой дозы. Если отравление произошло после приема пищи, введение
жидкости начинают с половины разовой дозы, заканчивают промывание введением
в желудок сорбентов или антидотов (табл. 30,31). Таблица 30 Вещества, используемые
для инактивации яда в желудке
Выведение яда из кишечника производится во всех случаях позднего поступления (4�5 ч) при желудочном отравлении. С этой целью используются слабительные, очистительная клизма. Солевые слабительные (сульфат магния и сульфат натрия) не должны использоваться у больных с отравлениями прижигающими ядами и с явлениями гастроэнтерита. Предпочтение в этом случае отдается вазелиновому или растительному маслу в дозе 3 мл/кг. Для удаления яда из толстой кишки производится очистительная клизма водой температуры 40�45 аС: резиновую трубку, смазанную вазелином, вращательным движением вводят в прямую кишку на глубину 7�10 см. Водная нагрузка является наиболее распространенным способом выведения яда из крови. Во всех случаях отравления проводится форсированный диурез из расчета 2�4 мл/(ч � кг). Для этой цели детям старшего возраста с легкой степенью интоксикации назначают напитки через рот, детям младшего возраста и с нарушением сознания � через зонд. Желудочный диализ � технически простой метод и может использоваться в условиях догос-питальной помощи при отравлении веществами, повторно выделяющимися через слизистую оболочку желудка. С этой целью через нос в желудок вводят зонд, по нему периодически через 12�20 мин вводят жидкость с последующей аспирацией шприцем Жане. В качестве жидкости используется двукратное введение растворов, приведенных в табл. 32, а в дальнейшем �солевые растворы (изотонический раствор натрия хлорида, раствор Рингера, гемодез и др.). Таблица 31 Химические вещества, используемые
для введения в желудок в качестве антидотов
На этом этапе все медикаментозные средства вводят внутримышечно, а весь объем работы документируется по времени и последовательности выполнения назначений. Первая врачебная помощь. Проводится врачами поликлиник, школ, детских садов, яслей, санаториев, бригадами неотложной и скорой медицинской помощи. Диагностика осуществляется в следующих направлениях: определение нозологической формы; оценка тяжести отравления. В детской практике известны случаи отравления новорожденных через кожу анилиновыми красителями, используемыми для маркировки пеленок. Нередки случаи экзогенных интоксикаций у детей в результате использования лекарственных веществ на мазевой основе. Довольно часты отравления детей лекарственными веществами, полученными ребенком с молоком матери. Возможны отравления губной помадой, шампунями и другими косметическими средствами. Дети очень чувствительны к газообразным ядам, и поэтому возможно отравление при использовании в домашних условиях лаков, красок, растворителей и других испаряющихся веществ. Отравления у детей возможны съедобными растениями, фруктами, овощами, ягодами, если они обрабатывались инсектицидами и перед употреблением оставшееся токсическое вещество не было удалено. В этом случае в стационар доставляется смыв или оставшиеся части растительной пищи. Иногда возможно острое, подострое или хроническое ингаляционное отравление инсектицидами при массивной обработке стен помещений с последующим покрытием стен обоями. В этом случае для подтверждения диагноза необходимо произвести смыв со стен с последующим химико-токсикологическим исследованием. Внезапность заболевания, угроза, которая нависла над ребенком, иногда не позволяют родителям критически оценить случившееся. В этом случае не следует торопить родителей, необходимо дать им время успокоиться и вернуться повторно к анамнезу через какое-то время. В некоторых случаях родственники в страхе перед ответственностью могут дать неполную, а иногда и искаженную информацию. Опрос родителей или родственников, если отравление произошло дома, воспитателей и педагогов, если отравление произошло в детском учреждении, сверстников, одноклассников, друзей, если прием токсического вещества был вне дома и не в детском учреждении, необходимо проводить настойчиво, неоднократно возвращаться под другим ракурсом к невыясненным вопросам. Во всех случаях, если отравление было вне дома, требуется исключить возможность группового приема яда. Для поиска участников привлекаются родители, милицейская и медицинская службы с обязательным выяснением места нахождения и состояния всех подозреваемых в отравлении детей. Отравление с суицидальной целью встречается в основном у девочек в пубертатном периоде; у подростков эмоционально неустойчивых, как правило, отравлению предшествует конфликтная ситуация в школе или дома. Однако в детской практике чаще встречаются отравления с парасуицидальной целью (желание вызвать к себе сочувствие, продемонстрировать свое несогласие, протест). Как правило, причины бывают самые неожиданные и разнообразные: ссора в школе, с друзьями, дома, незаслуженная обида, неудовлетворенность и т. д. Во всех этих случаях дети ведут себя демонстративно: выпив токсическое вещество, говорят родителям о своем поступке, иногда вызывают Ыскорую помощьл, оставляют записки с объяснением причины отравления. Доза яда бывает невысокой, а характер химического вещества � не чрезвычайно опасным. Экзогенная интоксикация проявляется комплексом патологических синдромов, которые условно можно разделить на специфические � характерные для данного яда или группы химических веществ, неспецифические, встречающиеся при любом отравлении, и парадоксальные � клинические симптомы, не характерные для данного вида отравления. В остром периоде отравления у детей можно выявить несколько основных неспецифических синдромов, появление которых характеризует общие явления экзогенной интоксикации и позволяет определить тяжесть отравления. К ним относятся психоневрологический синдром, синдром нарушения дыхания, синдром расстройства гемодинамики, синдром нарушения функции пищеварительной системы. Острые отравления у ослабленных детей с хроническим заболеванием, у детей, перенесших или болеющих в момент отравления инфекционным заболеванием, может протекать нетипично: могут отсутствовать специфические симптомы, а неспецифические развиваются быстро и протекают тяжело. Так, при отравлении галоперидолом у ослабленных детей мышечная кривошея не выражена или отсутствует, но имеются менингеальный синдром и тяжелая форма гипертер-мии. У детей, склонных к аллергическим реакциям, отравление может начинаться анафилактическим шоком, скрывающим явления экзогенной интоксикации, а у детей, страдающих инфекционным заболеванием, � коллапсом, который приводит к гипоксическим нарушениям функций центральной нервной системы и внутренних органов; в этом случае специфические проявления отравления не успевают развиться или они скрыты общим тяжелым состоянием больного, обусловленным нарушением кровообращения и гипоксией. При отравлении комбинированными ядами течение заболевания проявляется нетипичными синдромами и характеризуется многофакторностью токсических веществ. Современные химико-токсикологические исследования позволили определить пути превращения химического вещества в организме в новые соединения, обладающие различной степенью активности. Таким образом, даже при отравлении ядом, состоящим из одного компонента, в результате метаболических процессов на детский организм воздействует группа токсичных веществ различной активности, могущих изменить общую картину отравления. Изучение Ытоксикологической триадыл позволяет в 85 % случаев решить вопрос о диагнозе, однако в подавляющем большинстве случаев он не может быть окончательным и требует дальнейших клинических и лабораторных исследований. Отравление Ыдостовернол при наличии трех факторов триады (токсикологическая обстановка, токсикологический анамнез, клиническая картина экзогенной интоксикации). Отравление Ынедостаточно обоснованол � имеются два фактора Ытриадыл (клинические проявления и анамнез; клинические проявления и токсикологическая ситуация). В этом случае предполагается поиск недостающего звена в триаде. Отравление Ысомнительнол � имеется всего один фактор триады (токсикологическая ситуация или токсикологический анамнез). В перечисленных двух последних случаях при отсутствии клиники заболеваний диагноз должен расцениваться как предположительный. Это и определяет необходимость дальнейшего стационарного обследования с использованием химико-токсикологических, биохимических, электрофизиологических и инструментальных методов экспресс-диагностики, т. е. выявление скрытых специфических и неспецифических проявлений интоксикации или ее последствий. Оценка степени опасности токсичного вещества для ребенка является одной из важных задач, позволяющих правильно прогнозировать развитие патологического процесса, его интенсивность и возможную глубину поражения внутренних органов и систем, а это определяет своевременность начатого лечения и его объем (табл. 32). Таблица 32 Классификация
токсичных веществ по степени опасности
В I класс вошли химические вещества, обладающие высокой токсической активностью, представляющие для ребенка опасность в любой дозе. Контакт с токсичными веществами I класса недопустим, такой контакт рассматривается как чрезвычайно опасное состояние, требующее экстренной госпитализации и интенсивного лечения. Вещества этого класса вызывают различной степени органические изменения внутренних органов, т. е. являются для ребенка абсолютным ядом. Для токсичных соединений II класса характерна способность вызывать функциональные, т. е. обратимые, изменения. В этот класс вошли вещества, используемые как пищевые или лечебные средства, применяемые в быту в определенной дозировке или после соответствующей кулинарной обработки. К группе условно-ядовитых растений отнесены те растения, которые в связи с лечебными свойствами используются в фармацевтической промышленности, народной медицине, и те растения, которые в определенный период созревания на короткое время приобретают токсические свойства. В первых двух классах в подкласс А вошли все химические вещества, вызывающие смертельный исход, в подкласс Б � соединения, не вызывающие смертельного исхода, но обладающие значительной степенью токсичности. В III классе сгруппированы соединения, в обычных условиях не обладающие токсичностью, но которые могут приобрести токсические свойства при неправильной обработке сельскохозяйственных продуктов пестицидами, при сборе ягод, растений или грибов на загрязненной промышленными отходами или сельскохозяйственными ядами почве, при нарушении правил хранения и кулинарной обработки консервированных продуктов. Нередки случаи отравления детей первых 3 лет жизни абсолютно съедобными грибами: белыми, подберезовиками, шампиньонами. Во всех случаях отравления детей съедобными грибами в семье не было зарегистрировано заболевание взрослых. Это, вероятно, говорит о том, что съедобные грибы содержат вещества высокой биологической активности и, возможно, организм ребенка первых 3 лет жизни еще не способен усваивать такие вещества. Массовые отравления грибами с высокой летальностью периодически встречаются и объясняются этим явлением. При появлении симптомов отравления веществами III класса лечебные мероприятия должны быть такими же, как при отравлениях веществами, относящимися к I классу. Распределение больных по классам опасности позволяет прогнозировать уже на ранних этапах заболевания возможное течение отравления и наметить общий план лечебных мероприятий. Детоксикационная терапия начинается при установлении диагноза и дополнительно к мероприятиям, выполненным на предыдущих этапах. При подкожном или внутримышечном введении высоких доз лекарственных веществ производится обкалывание места инъекции 25 % раствором новокаина в дозе 10 мг/кг с последующей инфильтрацией тканей изотоническим раствором хлорида натрия или раствором Рингера�Локка в объеме 7�10 мл/кг. При внутривенном введении лекарственного вещества в токсической дозе начинается ин-фузионная терапия (плазмы 10 мл/кг, гемодеза 10 мл/кг и другие растворы) в объеме 3�4 мл/(ч � кг) с поддержанием соответствующего диуреза. В детской токсикологической практике используются антидоты и корректоры, особенно на догоспитальном этапе, в неспециализированных отделениях у терминальных больных (табл. 33). Начинают промывание желудка питьевой водой с соблюдением температурного режима, для повторных промываний желательно применять солевые растворы; у новорожденных и детей первых месяцев жизни используют гемодез, помидез, ЫЛактасолл. Таблица 33 Антидоты и корректоры,
применяемые для парентерального введения
Особенность форсированного диуреза на догоспитальном этапе обусловлена кратковременностью этого периода, и назначение парентеральной или энтераль-ной водной нагрузки проводится из расчета 5 мг/(кг � ч) внутривенно для тяжелого контингента детей, в остальных случаях разовая доза используется при промывании желудка в конце процедуры, оставляется в желудке. Желудочный диализ (см.) является вспомогательным методом детоксикации. У детей с развивающимся патологическим синдромом и нуждающихся в интенсивной корригирующей и поддерживающей терапии последняя осуществляется внутривенно. При сердечной недостаточности вводят 0,05 % раствор строфантина � 0,007 мг/кг; 0,06 % раствор коргликона � 0,01 мг/кг; 20 % раствор пантоте-ната кальция � 0,2�0,5 мл на год жизни; раствор панангина � 1 мл на год жизни; унитиол � 5 мг/кг; эуфиллин 2,4 % � 1 мл на год жизни. Лекарственные вещества вводят предварительно разведенными в 10� 20 мл изотонического раствора хлорида натрия. Лечение сосудистой недостаточности: глюкозоновокаиновая смесь в соотношении 1:1 (5 % раствор глюкозы и 0,25 % раствор новокаина) � 10 мл/кг; преднизолон � 1�2 мг/кг; гидрокортизон � 4�5 мг/кг, компламин � 7�10 мг/кг; гепарин � 100�150 ЕД/кг. Лечение отека легких: восстановление проходимости верхних дыхательных путей � удаление слизи из ротоглотки; ингаляция антифомсилана, эфирно-спиртового раствора в соотношении 1:1, пипольфен, супрастин или демид-рол � 0,1 мл на год жизни; 10 % раствор глюконата кальция � 1 мл на год жизни; 20 % раствор глюкозы � 2�3 мг/кг; 25 % раствор сульфата магния � 1 мл на год жизни; гормональная терапия; сердечнососудистая терапия; фуросемид � 1,3 мг/кг; седуксен � 1�15 мг/кг; аминазин � 0,1 мл на год жизни; ГОМК � 70�100 мг/кг; дроперидол � 0,3� 0,5 мг/кг. Транспортировка возможна только после налаженной инфузионной терапии, а в состоянии клинической смерти, при отсутствии автоматического реаниматора � после восстановления самостоятельной сердечной деятельности. Перед транспортировкой ребенка фиксируют на носилках. Новорожденного и грудного ребенка пеленают, его может переносить на руках медицинский персонал. Начатую на месте инфузионную детоксикационную, интенсивную медикаментозную терапию не прекращают во время доставки больного в стационар, проводится мониторный контроль за состоянием сердечной деятельности. Первая специализированная помощь. Проводится составом выездной специализированной токсикологической или реанимационной бригады. К проводимой на предыдущих этапах помощи добавляется детоксикаци-онная терапия: усиление форсированного диуреза до 15 мл/(кг � ч) с использованием фуросемида (1�2 мг/кг) и маннитола (0,5�1 г сухого вещества на 1 кг массы тела больного); желудочный диализ. Экссангвинодилюция. Замещение 30 % объема циркулирующей крови на кровезаменители. Особенно эффективно на ранних этапах интоксикации и рекомендуется больным, находящимся в терминальном состоянии, как реанимационное мероприятие, позволяющее в короткие сроки достичь снижения концентрации яда не только за счет его удаления с кровью, но и за счет разбавления оставшегося вещества последующим введением кровезаменителей. Замещение проводится через магистральную вену. С этой целью пунктируется вена (подключичная, подвздошная, яремная), при неудавшихся попытках � на ощупь локтевая артерия. Объем удаленной крови не должен превышать 30 % от объема циркулирующей крови, количество введенных кровезаменителей зависит от состояния волемии. При нормоволемии введенный и выведенный объемы жидкости одинаковы, при гиповолемии вводят на 5 % больше, при гиперволемии выводят на 5 % больше, чем введено растворов; контроль осуществляется по артериальному и венозному давлению, гематокритному числу, которое не должно быть менее 20 % (табл. 34). Таблица 34 Объем удаляемой
крови при экссангвинодилюции
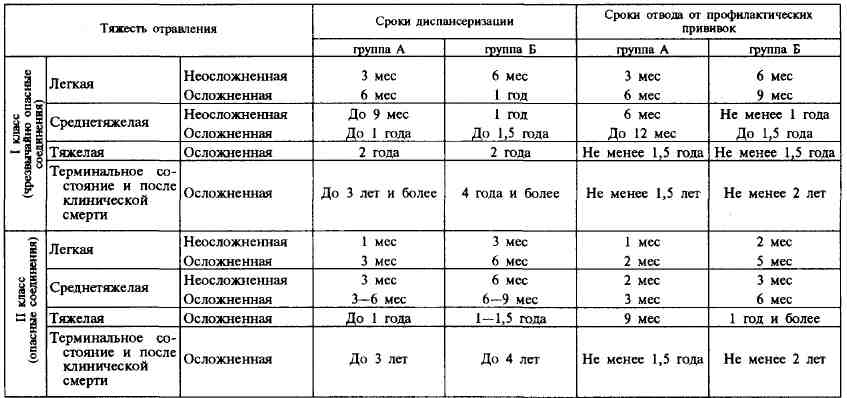
Очередной забор крови производится через 25�30 с. Для замещения используются плазма, альбумин, реополиглюкин, гемодез, глюкоза, гидрокарбонат натрия. Проведение замещения крови требует соблюдения следующих условий: постоянные ингаляции кислорода через наркозную маску или носовой катетер; десенсибилизирующая терапия; антигиста-минные препараты, гормоны, хлорид кальция; проведение всей медикаментозной терапии только внутривенно. Госпитализация. Экзогенная интоксикация не всегда проявляется бурным развитием клинической симптоматики. Иногда скрытый период продолжается 15�20 ч и более. В некоторых случаях острый период при отравлениях высокотоксичными соединениями протекает с минимальными клиническими проявлениями интоксикации. В этом случае лечение начинается несвоевременно, и, для того чтобы избежать ошибок, детей с подозрением на возможное отравление или скрытый период интоксикации после необходимого объема детоксикационной профилактической помощи необходимо активно наблюдать в амбулаторных условиях, в приемном отделении или госпитализировать. Это в каждом конкретном случае решается с учетом возраста ребенка и предполагаемой степени опасности химического вещества. Больным с легкой степенью интоксикации токсическими веществами II и III классов проводится умеренно детоксикационное лечение с использованием водной нагрузки и антидотной терапии. Такие больные при отсутствии специализированного отделения могут госпитализироваться в любое терапевтическое, а при отравлении прижигающими ядами � в хирургическое или оториноларингологическое отделение (неспециализированные отделения). Больные с отравлением легкой степени чрезвычайно опасными химическими соединениями, все больные со среднетяжелой и тяжелой степенью интоксикации, больные, находящиеся в терминальном состоянии, госпитализируются в специализированные детские токсикологические или реанимационные отделения для проведения интенсивного детоксикационного лечения, реанимационных пособий, инфузионной, симптоматической и патогенетической терапии. Госпитальный этап. Неспециализированная помощь в стационарных условиях оказывается в любом отделении больницы с привлечением токсиколога или реаниматолога, а при необходимости и врачей других специальностей. Объем медицинской помощи, начатый на догоспитальном этапе, продолжается и включает в себя детоксикационную терапию; очищение желудка и кишечника; желудочный диализ; энтеральную водную нагрузку; форсированный диурез от 5 до 15 мл/кг в час. Эта процедура очень ответственная, перед ее проведением необходимо решить ряд важных вопросов: пути введения инфузионных сред, интенсивность инфузионной терапии, общий объем используемых растворов, перечень необходимых инфузионных сред, последовательность введения растворов, продолжительность форсированного диуреза, методы контроля за форсированным диурезом. Интенсивность водной нагрузки у детей с подозрением на отравление проводится в объеме 3 мл/кг в час. При легкой степени интоксикации нагрузка увеличивается до 5 мл/кг в час. При среднетяжелой и тяжелой степенях интоксикации инфузионная терапия с 5 мл/кг в час в течение 1-го часа увеличивается в последующие 1,5�2 ч до 12�15 мл/кг в час. Расчет инфузионной терапии производится на сутки с коррекцией каждые 6�8 ч в зависимости от состояния больного. Используемые растворы делятся на базовые, применяемые для создания водной нагрузки и поддержания диуреза (5 % и 10 % растворы глюкозы, изотонические солевые растворы, гидрокарбонат натрия и др.), корригирующие (гемодез, полидез, глюкозоно-вокаиновая смесь, реополиглюкин) и др. Базовые растворы назначают в определенной последовательности (имеют порядковый номер), корригирующие � строго по времени; состав вводимой жидкости в каждом случае необходимо подбирать индивидуально с учетом состояния центральной и периферической гемодинамики, выделительной функции почек, явлений гипер- или гиповолемии, гипо- или гипергидратации. Однако в любом случае в состав растворов должны входить калий, натрий, глюкоза. Можно использовать готовые растворы сложной прописи или однокомпонентные растворы в следующих соотношениях: 5 % раствор глюкозы � 50 % от общего количества вводимой жидкости, раствор Рингера � 25 %, изотонический раствор хлорида натрия � 25 %. Для ощелачивания крови используют 4 % раствор гидрокарбоната натрия (10 % от общего количества вводимой жидкости), уменьшая при этом объем вводимых изотонических солевых растворов. С целью усиления внутрисосудистой детоксикации применяется гемодез: разовая доза 10 мл/кг, суточная 20�40 мл/кг. Белковые препараты применяют для поддержания постоянства осмотического давления и с целью внутрисосудистой детоксикации: разовая доза 5�10 мл/кг, суточная 10�20 мл/кг; реополиглюкин � для улучшения реологических свойств крови: разовая доза 10 мл/кг, суточная 20�40 мл/кг. Глюкозоновокаиновая смесь (5 % или 10 % раствор глюкозы и 0,25 % раствор новокаина в соотношении 1:1) используется в дозировке: разовая доза 8 м/кг, суточная 16�32 мг/кг. Повышение дозы гемодеза, рео-полиглюкина, глюкозоновокаиновой смеси оправдано в условиях активной детоксикационной терапии с диурезом не менее 5 мл/кг в час, с равномерным распределением этих веществ в течение суток. Используемые инфузионые растворы для разового введения не должны превышать 10 мл/кг. Последовательность введения растворов зависит от состояния центральной и периферической гемодинамики, выделительной функции почек, состояния волемии, физико-химических свойств яда, ионограммы, нарушения кислотно-основного состояния. Продолжительность форсированного диуреза зависит от тяжести состояния. Имеются оптимальные (приведены ранее) цифры форсированного диуреза, которые поддерживаются на заданном уровне до уменьшения интоксикации. Обратное снижение объема инфузионной терапии проводится поэтапно и повторяет начало лечения при нарастании интоксикации. В 10�12 % случаев возникает необходимость в ди-уретиках. Фуросемид вводят в дозе 1�3 мг/кг внутривенно, если необходимо быстро, в течение 5�10 мин, получить кратковременный эффект (40�50 мин), введение повторяют через 1�2 ч. Маннитол (1 г сухого вещества на 1 кг массы тела) применяется, если необходимо поддерживать высокий диурез в течение 4� 6 ч; диуретическое действие начинается через 35� 40 мин после начала введения препарата. Сочетание этих средств дает быстрый и продолжительный эффект. Контроль за форсированным диурезом проводится постоянно с почасовой регистрацией в сестринской карте. Для оценки инфузионной терапии и диуреза из специальных методов используются оценка соответствия количества внутривенно введенных растворов и выделившейся мочи, показателя рН и уровня гемоглобина в центральной и периферической крови, содержания натрия и калия в эритроцитах и плазме крови, периодически � КОС. Показаниями к обменному переливанию крови являются терминальное состояние и тяжелые формы интоксикации чрезвычайно опасными токсическими веществами. В неотложных случаях при отсутствии крови проводится экссангвинодилюция в объеме 30 %, а заканчивается она переливанием 70 % доставленной к тому времени крови. Одним из преимуществ экссангвино-дилюции является возможность ее применения в первые минуты госпитализации больных после катетеризации магистрального сосуда. В условиях неспециализированного отделения для диагностики общих клинических проявлений интоксикации, оценки тяжести отравления предлагается комплекс биохимических и функциональных методов обследования: а) биохимические методы экспресс-диагностики: определение содержания гемоглобина, гематокрита, КОС, состояния внутрисосудистого гемолиза и коагуляции � позволяют установить тяжесть заболевания. Изменения этих показателей характеризуют глубину токсического поражения и могут рассматриваться как общие явления интоксикации; б) электрофизиологические методы исследования: электрокардиография, поликардиография, реовазогра-фия, электроэнцефалография � позволяют обнаружить уже на начальных этапах госпитализации степень общетоксических проявлений и проследить развитие заболевания в динамике. Для оценки местного поражения используются инструментальные методы: ларингоскопия ротоглотки и голосовой щели; эзофагогастроскоп и я пищевода и желудка; ректороманоскоп и я прямой кишки; цистоскопия стенки мочевого пузыря в случае ошибочного введения ядов прижигающего действия. Специализированная помощь в стационарных условиях осуществляется в отделении токсикологии или отделении интенсивной терапии и реанимации. Трудность диагностики экзогенной интоксикации у детей значительно усложняется тем, что около 20 % всех отравлений протекает не типично и характеризуется клиническими проявлениями, не типичными для данного вида отравления, и, как правило, в тяжелой форме. 25 % отравлений происходит химическими веществами сложного состава, 10 % � комбинированными токсичными соединениями из двух и более компонентов, 6,5 % � неизвестными ядами. При неизвестном яде химико-токсикологический анализ проводят методом скрининг-тонкослойной хроматографии (ТСХ). Это дает возможность провести качественный анализ натив-ного вещества и его метаболитов в моче. При известной групповой принадлежности яда при помощи цветной пробы ТСХ-теста, микрокристаллоскопии получают качественную оценку токсичного вещества и его метаболитов. Материалом для исследования является моча. Для количественной характеристики яда используются частный ТСХ, спектрофотометрия в видимых и УФ-лучах; этим исследованиям подвергаются промывные воды, моча, кровь. Лечение отравления складывается из 3 основных направлений: детоксикационного, симптоматического и патогенетического. Комплекс детокси-кационных методов состоит из 3 групп. 1. Консервативные методы удаления яда: промывание желудка, желудочный диализ и форсированный диурез, удаление яда с кожи и слизистых оболочек, конъюнктивы. 2. Методы интенсивной детоксикационной терапии: антидотная терапия, обменное переливание крови, перитонеальный диализ, гемодиализ, гемосорбция, гипербарическая оксигенация (ГБО). 3. Реанимационные методы детоксикационной терапии: экссангвинодилюция, сочетание этого метода с замещением одного объема крови, применение корректоров и антидотов. Эти методы используются у тяжелого и терминального контингента больных. Возможность комбинированной детоксикационной терапии обеспечивает выведение токсичных веществ различной физико-химической характеристики, уменьшает время экспозиции яда, сокращает время экзогенной интоксикации. Экссангвинодилюция начинается после премедика-ции, назотрахеальной интубации, пункции магистральной вены или венесекции. Периферическая вена используется для медикаментозной корригирующей терапии и инфузионной терапии, обеспечивающей форсированный диурез в объеме 5�8 мл/кг в час в течение всего сеанса замещения. Контроль за адекватностью метода и его эффективностью состоит в определении рН и уровня гемоглобина в центральной и периферической крови, артериального и венозного давления, объема циркулирующей крови, содержания калия и натрия в плазме крови и эритроцитах; используют химико-токсикологическое качественное и количественное исследование крови. Метод сочетаем с гемосорбцией при последовательном использовании замещения крови до полного объема. Гемосорбция применяется у тяжелого контингента больных после предварительной коррекции сердечно-сосудистых и гиповолемических нарушений. Противопоказанием являются декомпенсированные нарушения центральной и периферической гемодина-мики. Метод используется в сочетании с обменным переливанием крови, форсированным диурезом, гемо-диализом, ГБО. Для сеанса используется вено-венозное и артериовенозное подключение, объем первого замещения не более 8�10 мл/кг, скорость заполнения 20� 30 мл/мин, для маятниковой системы � от 50 до 150 мл/мин. Гепаринизация из расчета 5 мг (500 ЕД) гепарина на 1 кг массы тела. Предпочтительная емкость колонок для детей менее 3 мес � 75 мл, 4�6 мес � 100 мл, 7�12 мес � 150 мл, 1�3 лет � 180 мл, 4� 6 лет � 240 мл, 7�15 лет � 330 мл. По окончании гемосорбции под контролем коагу-лограммы или тромбоэластограммы проводится нейтрализация гепарина внутривенным введением 1 % раствора протамина сульфата в дозе 2,5 мг/кг для нейтрализации половинной введенной дозы гепарина; при явлениях гипокоагуляции, продолжающейся гематурии доза протамина сульфата увеличивается до 5 мг/кг. Интенсивность форсированного диуреза поддерживается в размере 8�10 мл/кг в час. Гемодиализ применяется у детей с экзогенной и эндогенной интоксикацией в сочетании с форсированными диурезом, гемосорбцией, ГБО. Продолжительность сеанса 2�4 ч. Количество сеансов в остром периоде интоксикации 1�2, у больных с острой почечной недостаточностью 4�6. Для проведения сеанса используется вено-венозная катетеризация бедренных вен у больных с экзогенной интоксикацией и артериовенозное шунтирование при явлениях острой почечной недостаточности. Используется замкнутая циркуляционная система со скоростью перфузии от 50 до 150 мл/мин у детей в возрасте от 1 года до 3 лет. Сочетание гемодиализа и форсированного диуреза уменьшает диализное время и сохраняет паренхиму почки от воздействия токсических доз яда. Применение гемодиализа и гемосорбции позволяет увеличить количество удаляемых веществ и сократить в 2 раза диализное время. Метод не может быть рекомендован при декомпенсированной сердечно-сосудистой недостаточности, стойком снижении артериального давления. Гипербарическая оксигенация проводится при гипоксии токсического характера, отеке мозга, острой почечной и печеночной недостаточности. Премедикация включает унитиол � 5 мг/кг, 3 % раствор эфедрина, ГОМК�50�100 мг/кг, папаверин � 0,1 мл на год жизни, 2,4 % раствор эуфиллина � 1 мл на год жизни. Продолжительность сеанса 1�2 ч при давлении 0,8�1,2 атм, время компрессии и декомпрессии 10�20 мин, повторные сеансы в остром периоде через 3�4 ч при отравлении производными барбитуровой кислоты, угарными и другими токсическими газами, метгемоглобинообразующими ядами, фосфорор-ганическими соединениями, антигистаминными препаратами. Метод в посттоксическом периоде используется через 12�24 ч у детей, перенесших отравления техническими растворителями, нашатырным спиртом, змеиным ядом, амидопирином, ядовитыми грибами. Цикл состоит из 4�10 сеансов. В некоторых случаях лечебный цикл по 3�4 сеанса проводится повторно с перерывом в 2�3 дня. Контроль за состоянием больного, находящегося в барокамере, осуществляется с помощью оценки биопотенциалов мозга, электрокардиографии, реовазографии. Форсированный диурез у детей в условиях специализированного отделения: объем диуреза до 25 мл/кг в час, оптимальный объем суточного диуреза при легкой степени отравления от 3 до 6 мл/кг в час, среднетяжелой � от 8 до 16 мл/кг в час, тяжелой � 9�14 мл/кг в час и крайне тяжелой � 4� 6 мл/кг в час. В процессе лечения необходимо учитывать и корригировать невидимые потери жидкости: с дыханием 5 мл/кг в сутки, через кожу 10 мл/кг в сутки, с калом. Учащение дыхания на 10 дыхательных движений увеличивает потери жидкости на 5 мл/кг в сутки, повышение температуры тела приводит к потерям на каждый градус 10 мл/кг в сутки. Диуретическими препаратами выбора являются фу-росемид (1 мг/кг) и маннитол (1 г/кг). Диуретический эффект при внутривенном использовании фуросемида развивается, как правило, через 3�12 мин и продолжается 1�2 ч, маннитола � 3�5 ч. Диуретики назначают при снижении выделительной функции почек и удовлетворительной центральной и периферической гемодинамике. Желудочный диализ используется как вспомогательный метод, но в связи со своей простотой, доступностью и эффективностью широко применяется у детей в комплексе детоксикационной терапии. Это объясняется способностью многих химических веществ находиться в желудке в течение 12�16 ч, а нередко и сутки с момента приема яда. Кратность промывания зависит от предполагаемой дозы отравления и тяжести состояния ребенка; промывания можно проводить от 3 до 10 раз с интервалом 1�2 ч. Перитонеальный диализ � метод интенсивной детоксикационной терапии, не требует специального оборудования. У детей используется прерывистый метод с одномоментным введением диализата в объеме 10�30 мл/кг с экспозицией его в течение 30� 40 мин при общей продолжительности сеанса 6�8 ч. Перед началом сеанса катетер вводят в мочевой пузырь, диурез поддерживается в течение всего периода диализа 5�8 мл/кг в час. Противопоказания: асептический перитонит, терминальное состояние. Частичное замещение крови рекомендуется у тяжелого контингента больных как реанимационное мероприятие. Оно позволяет вывести больного из критического состояния и создать благоприятные условия для использования в дальнейшем других методов детоксикационной терапии; параллельно проводится форсированный диурез в объеме 5� 8 мл/кг в час. С нарастанием интоксикации возможно повторно, с перерывом 2,5�3 ч, замещение еще одного объема крови. В специализированном отделении больные находятся весь острый период интоксикации и период осложнений, требующих проведения интенсивных корригирующих и поддерживающих методов лечения. Дети, перенесшие отравления, подлежат активному диспансерному наблюдению после выписки из стационара. Сроки диспансеризации и отвода от прививок изменяются от состояния ребенка, могут удлиняться в зависимости от хронизации процесса. Прививки проводятся на фоне десенсибилизирующей терапии в течение 3�4 дней до и после вакцинации. Вакцинация против полиемиелита и АКДС осуществляется раздельно (табл. 35). Таблица 35 Примерные сроки диспансеризации и отвода от профилактических прививок детей, перенесших острые отравления Структура детского токсикологического
центра. Центр имеет в своем составе хирургическую, реанимационную и
реабилитационную секции, обеспечивает круглосуточно консультативную, диагностическую
и лечебную помощь. Определяет потребность в продолжительности и интенсивности
терапии, диспансерного наблюдения каждого перенесшего отравление ребенка. В центре имеются отделение
на 30 коек и химико-токсикологическая лаборатория; отделение в составе
6 коек для реанимации и интенсивной терапии с лабораторией экспресс-диагностики,
диализного зала на 2 диализных места, 30 реабилитационных коек, в их составе
3 койки для новорожденных и недоношенных, 3 � для детей грудного возраста,
12 � ясельного, 6 � дошкольного, 6 � школьного возраста, из них 4 специально
оборудованные для пребывания детей с суицидальными и парасуицидальными
установками, ток-сикоманией, с алкогольной интоксикацией, стационар одного
дня на 15 коек; круглосуточная служба информации. Такой центр способен обслужить
1,5�2 млн детей и может создаваться как областной, межобластной, региональный.
Объем работы центра можно рассчитать, если учесть, что для сельской местности
приходится 0,3�0,5 случая отравления на 1000 детей в год, нуждающихся в
госпитализации, и 1�2,2 случая консультативной и диагностической помощи.
Для городов с низким и средним экономическим потенциалом количество нуждающихся
в госпитализации увеличивается до 1�1,2 на 1000 детей и в амбулаторной
помощи 1,2-1,5 на 1000. Для промышленных гигантов
эти цифры увеличиваются соответственно от 2 до 3,5�4 на 1000 детей. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||